チーム医療
我々は医師、看護師をはじめ各コメディカルスタッフが、互いの専門性を尊重し、一つのチームを結成して最大限の能力を引き出し患者さんの治療にあたっています。情報を共有するため毎週心臓血管外科、循環器内科合同のカンファレンスを行っています。カンファレンスには多くのスタッフが出席し、患者さんへより良い治療が提供できるよう、数多くの意見が飛び交います。
主な対象疾患
虚血性心疾患
狭心症、急性心筋梗塞、急性心筋梗塞合併症 など
症状
呼吸が苦しい、冷や汗、脂汗が出る、吐き気がする、胃が痛む など
心臓の筋肉(心筋)に血液を送り酸素と栄養素を供給する冠動脈が、動脈硬化などで狭くなったり、血管がけいれんを起こしたりすることで、血液が十分に心筋に行き渡らなくなったとき、心臓は酸欠(虚血)状態となり、胸痛などの症状として表れます。
治療法〈内科的治療〉
薬物療法
細くなった冠動脈の血流をよくするために「抗血小板療法」「抗凝固療法」が薬物治療の基本です。その他にも冠動脈を拡張させるように作用する拡張薬や、血圧を下げる、血糖を下げるといった薬物療法があります。ごく軽い狭心症では、薬物治療だけでよいケースもあります。
冠動脈カテーテル治療
カテーテル治療とはカテーテルという細い管を冠動脈まで入れて、細くなった血管や完全に塞がってしまった血管を広げて血流を回復させる治療法のことです。PCI(Percutaneous Coronary Intervention経皮的冠動脈インターベンション)と呼ばれています。カテーテル治療には、カテーテルの先につけたバルーン(風船)をふくらませて狭くなっている血管を押し広げる「バルーン療法(冠動脈形成・PTCA)」、バルーンで押し広げたあとに金網状の筒を置いて血管が細くならないようにする「ステント治療」、完全に詰まってしまった血管をドリルやレーザーで削って開通させる「ロータブレーター治療」など、さまざまな方法があります。
治療法〈外科的治療〉
心臓の周りにある狭くなった冠血管の血流を元に戻す治療を行います。
冠動脈バイパス手術
狭くなっている冠動脈の場所の末梢へ、迂回路を作り血管をバイパスさせる手術です。カテーテル治療が難しい狭窄病変や、狭窄している血管が3本以上ある場合などに行います。
検査
冠動脈造影検査、心電図検査、胸部レントゲン検査、心エコ―検査(超音波検査)、血液検査
術式
冠動脈バイパス術、冠動脈カテーテル治療
当院では90%以上が人工心肺を使用しない術式(off-pump CABG)で行っており、患者さんの状態に合わせたより低侵襲の術式です。
心臓弁膜症
僧帽弁狭窄症/僧帽弁閉鎖不全症/大動脈弁狭窄症/大動脈弁閉鎖不全症/感染性心内膜炎/不整脈 など
症状
動機、息切れ、疲れやすい、胸痛、呼吸困難 など
自覚症状がない場合もあります。
心臓がポンプとして働くために、心臓の中には4つの弁があります。これらの弁が硬くなり血液の流れが妨げられる「狭窄症」や、弁の閉じ方が不完全なために血液が逆流してしまう「閉鎖不全症」を一般的に『心臓弁膜症』と言います。4つの弁のうち、「大動脈弁」と「僧帽弁」に多く起こる病気です。
治療法〈内科的治療〉
弁そのものを治すわけではなく、薬でその時の状態よりも症状を緩和したり、進行を抑制することによって心臓にかかる負担を取り除きます。薬による治療の効果は、定期的に検査を行って再評価することが必要になります。その結果から、今後の治療をそのまま内科的治療を続けるか、外科的治療を選ぶかを判断します。
治療法〈外科的治療〉
悪くなった弁は、薬で元通りに治すことはできません。弁を根本的に治すには外科的治療(手術)が必要となります。弁膜症の症状はゆっくりと進行することが多く、心臓に負担がかかっていても、心臓は本来の働きを補おうとします。そのため、患者さん自身が自覚症状をあまり感じていないということがよくあります。しかし、早期に手術を受けるほうが術後の経過や心臓の機能回復がよいため、手術のタイミングを適切に判断することが重要となります。手術には弁形成術と弁置換術の2種類があります。
検査
胸部X線検査(レントゲン)、心電図検査、心エコー検査(超音波検査)、心臓カテーテル検査、心血管造影法、心核医学検査(アイソトープ検査) など
術式
弁形成術、弁置換術、心房細動に対するMaze手術、低侵襲手術(MICS)
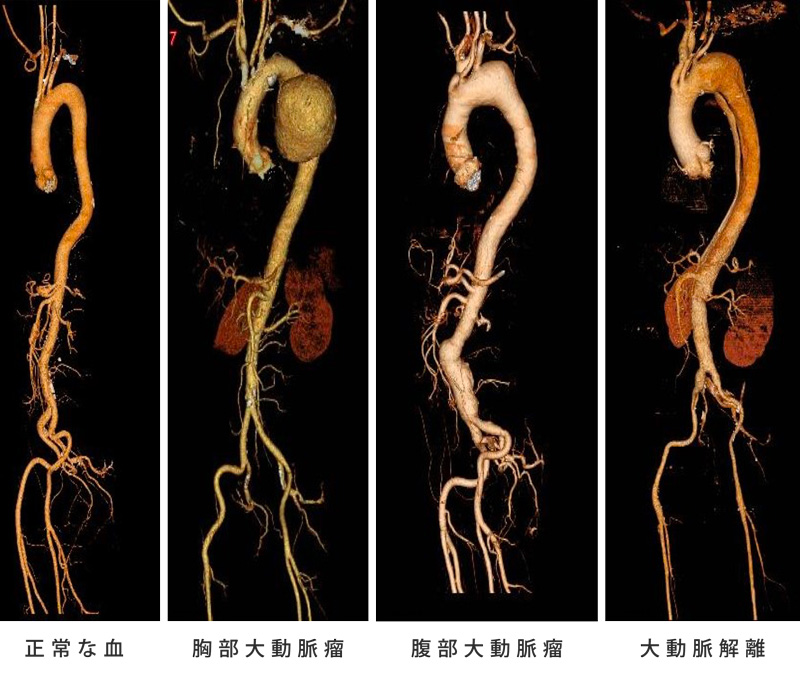
大動脈疾患
急性大動脈解離、胸部大動脈瘤、腹部大動脈瘤 など
症状
胸痛、腹痛、肩痛、腰痛、呼吸困難、声のかすれ、食べ物が飲み込みにくい など
大動脈は直径が30~40mm程度ですが、動脈硬化により大動脈壁の強度が低下し拡張する大動脈瘤と、大動脈壁の内膜に生じた亀裂から血流が動脈壁に流入して2重構造になる急性大動脈解離があります。
大動脈瘤は破裂するまでほぼ無症状で、検査をしない限り発見されることはありません。
治療法
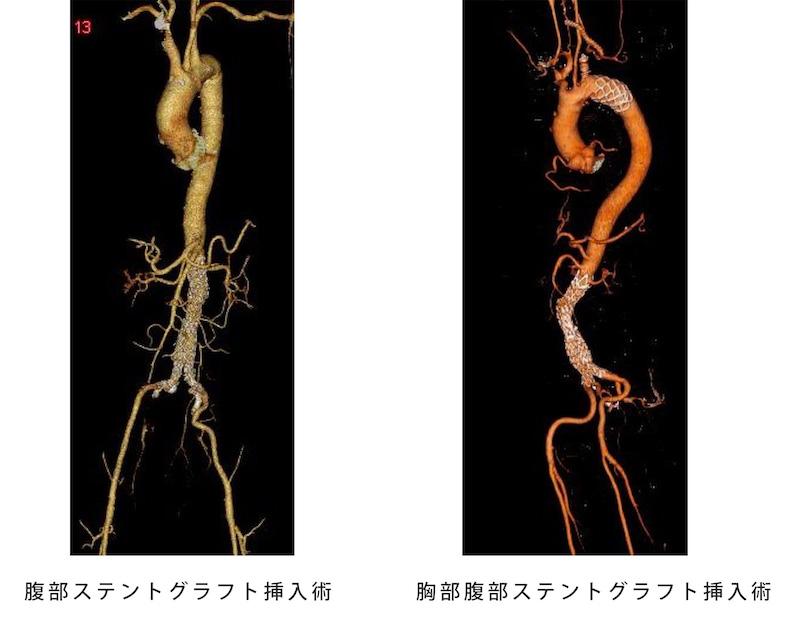
ステントグラフト挿入術
瘤の前後の正常な太さの血管にステントグラフトを固定し、動脈瘤の破裂を予防します。これは血管に細い管(カテーテル)を挿入し、金属の骨格(ステント)を装着した人工血管(グラフト)を患部まで送って血管の内壁に展開して留置するというものです。胸やお腹を開けずに手術ができるため、低侵襲(からだに負担の少ない)手術として普及しています。この治療法は当院での第一選択の手術です。
人工血管置換術
瘤を切除し人工血管に置き換える手術です。この手術は、方法が確立されており、安全で確実性の高い治療ですが、胸部や胸腹部を開く場合は血液の流れを人工心肺装置で補助しながら手術を行うため身体への負担が大きいというデメリットがあります。そのため、高齢の方や癌のある方などについては、この手術を選択できない場合があります。
検査
レントゲン検査(→胸部動脈瘤 レントゲン)、エコー検査(超音波検査)、CT検査(→腹部動脈瘤の3DCT画像、腹部CT)、MRI検査、血管造影検査
術式
弁形成術、弁置換術、心房細動に対するMaze手術、低侵襲手術(MICS)
その他
- 閉塞性動脈硬化症
- シャント関連疾患
- 急性下肢動脈閉塞
当院で行える検査・術式
- 冠動脈バイパス術
- 心臓弁膜症の弁形成・置換術 胸部・腹部大動脈の人工血管置換術
- 心房細動に対するMaze手術
- 末梢血管のバイパス手術
- 下肢動脈瘤手術(下肢静脈瘤に対する血管内焼却術の実施基準による実施施設)
- シャント関連手術
低侵襲手術として
MICS(Minimally invasive cardiac surgery)とは
通常大きな傷で胸骨を縦に切開して行う心臓手術を、できるだけ小さな傷で行う心臓手術のことを指します。英語ではMinimally Invasive Cardiac Surgeryと言い、略語からMICS(ミックス)と呼ばれています。5~10 cm程度の小さな傷で心臓の手術を行う方法すべてを指しますが、以前から行われていた胸骨部分切開とは異なり、最近注目されているのは肋骨と肋骨の間(肋間)を切開する肋間小開胸手術です。
胸骨や肋骨を切開しないため、通常の胸骨正中切開アプローチや胸骨部分切開アプローチと比べて痛みが少なく、社会復帰までの日数が短くなります。
MICSのメリット
最大のメリットは、術後の回復が早いことです。このため入院期間も短くなり、順調であれば5日くらいで退院できます。また、やっかいな合併症である縦隔炎がこの方法ではまず起きない、という大きな利点があります。他に手術中の出血が少ないこと、術後の不整脈(心房細動)の発症が低いこともメリットとして挙げられます。手術痕も小さく、胸のやや外側になるので、手術後の見た目の面でも良いです。
- 輸血使用量の減少
- 心臓再手術における危険性の軽減
- 術後呼吸機能の温存
- 人工呼吸器使用時間の減少
- 術後疼痛の減少
MICSのデメリット
デメリットとしては、心停止時間が長くなることが挙げられます。この方法は、胸を切り開く範囲を小さくしているので、心臓のみえる視野が狭くなります。このため、狭い視野で手術するための特殊な器具を使って、時間をかけて手術を行う必要があります。ただし、手術時間自体は通常の手術とほとんど変わりません。
- 人工心肺のカニューレによる動脈または静脈を損傷する可能性
- 大腿の血管から血液を送ることで脳梗塞のリスクを高める可能性
- 視野が狭いことによる合併症の対応が困難な可能性
どんな病気でMICSができるのか
MICSは手術術式ではなく、手術に対するアプローチの方法です。ですから基本的にはどのような病気に対してもMICSでの手術が可能です。
- 虚血性心疾患
狭心症や心筋梗塞などの虚血性心疾患。
- 冠動脈バイパス術
- 弁膜症
大動脈弁狭窄症や僧房弁閉鎖不全症などの心臓弁膜症、弁形成術、弁置換術、複合した弁の手術
- 先天性心疾患
心房中隔欠損症や心室中隔欠損症などの先天性心疾患、心房中隔パッチ閉鎖術、心室中隔パッチ閉鎖術
などの手術でMICSが可能ですが、病状によっては手術が困難な場合がございます。
胸部・腹部ステントグラフト挿入術
ステントグラフト挿入術とは
ステントグラフトは、人工血管にステントを取り付けた最新の人工血管で、これを圧縮して細いカテーテルの中に収納したまま使用します。カテーテルを患者さんの脚の付け根を4~5cm切開して動脈内に挿入し、動脈瘤のある部位まで運んだところで収納してあったステントグラフトを放出します。この方法だと、胸部や腹部を切開する必要はありません。放出されたステントグラフトは、金属バネの力と患者さん自身の血圧によって広がって血管内壁に張り付けられるので、外科手術のように直接縫いつけなくても自然に固定されます。この方法では大動脈瘤は切除されず残っているわけですが、瘤はステントグラフトにより蓋をされることになり、瘤内の血流が無くなって次第に小さくなる傾向がみられます。また、たとえ瘤が縮小しなくても拡大を防止できれば破裂の危険性がなくなります。このように、ステントグラフトによる治療では手術による切開部を小さくすることができ、患者さんの身体にかかる負担は極めて少なくなります。
ステントグラフト挿入術のメリット
侵襲の少ない手術ですので、すぐに退院して社会復帰が可能です。
鼠径部を切開し大腿動脈を露出するのみで開腹を要しないため、手術後早い段階で経口摂取が可能です。創の痛みも軽く、呼吸器合併症を持つ患者さんやご高齢の患者さんにもより安全であるといえます。入院期間は術後数日から1週間と短くなっています。手術による傷跡ができない点も、特に女性にとっては大きなメリットと言えます。
ステントグラフト挿入術のデメリット
残念ながらすべての患者さんにこの治療法を行うことができるわけではありません。瘤の位合併症として、ステントグラフトの位置がずれたり血液がグラフト外に漏れたりする可能性があります。このため手術後の定期的な検査と長期のフォローアップが必要とされています。
また何らかの不具合をきたした際には開腹手術に移行しなくてはならないことがありますが、ステントグラフトが挿入されている場合には 手術操作がやや困難になるとされています。
下肢静脈瘤レーザー治療
休診代診
▼ この表は横にスワイプ(スライド)できます
担当医表
夜間・休日診療のご案内
心臓血管外科(心臓血管センター)
受付時間【午前】火・木 12:00まで 【午後】火・木 16:30まで
緊急患者は24時間いつでも対応可能です。
急遽、担当医が変わる場合がございますのでご了承ください。
女性医師
▼ この表は横にスワイプ(スライド)できます
担当医表(PDF版のダウンロード)
所属医師

心臓血管外科部長
竹内 功 (たけうち こう)
心臓血管外科(心臓血管センター)
| 資格・所属学会 |
3学会構成日本心臓血管外科専門医機構専門医・修練指導医
日本胸部外科学会認定医・指導医
日本外科学会専門医・指導医
日本循環器学会専門医
日本脈管学会脈管専門医
日本小児循環器学会評議員
アジア心臓血管外科学会国際会員(ASCVS)
ICD(インフェクションコントロールドクター)
臨床研修指導医
下肢静脈瘤に対する血管内治療実施医
厚生労働省指定オンライン診療研修修了 |

南舘 直志 (みなみだて なおし)
心臓血管外科(心臓血管センター)
| 略歴 |
出身大学:東京医科歯科大学 |
| 資格・所属学会 |
医学博士
3学会構成心臓血管外科専門医認定機構専門医
日本外科学会外科専門医
下肢静脈瘤に対する血管内治療実施医・指導医 |

非常勤医
小松 卓也 (こまつ たくや)
心臓血管外科(心臓血管センター)
| 資格・所属学会 |
日本外科学会外科専門医
日本ステントグラフト実施基準管理委員会腹部ステントグラフト実施医 |
認定施設
- 三学会構成心臓血管外科専門医認定機構基幹施設
- 日本ステントグラフト実施基準管理委員会/胸部ステントグラフト実施施設/腹部ステントグラフト実施施設
- 下肢静脈瘤血管内焼灼術実施・管理委員会/下肢静脈瘤血管内焼灼術実施施設
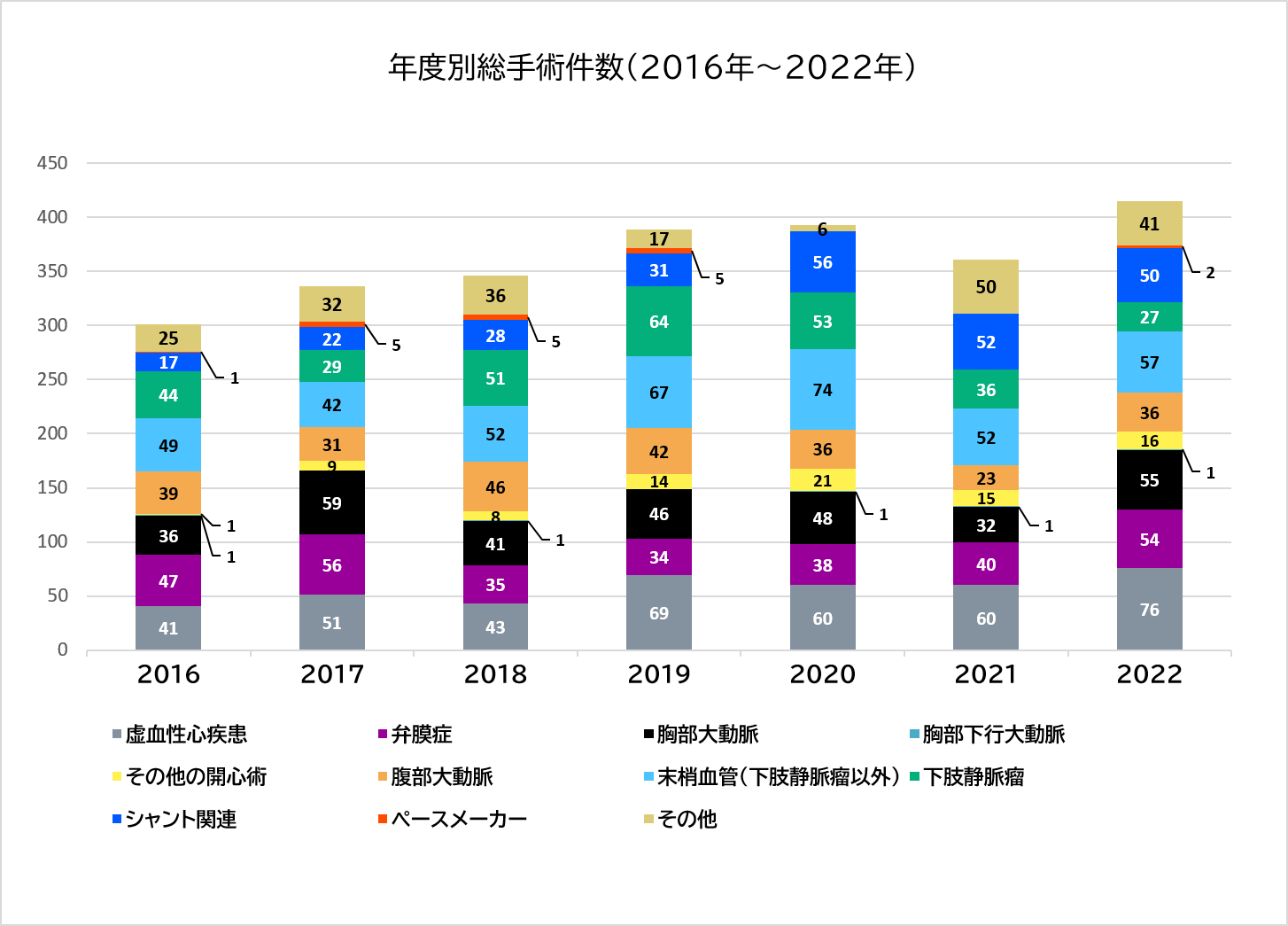
診療実績
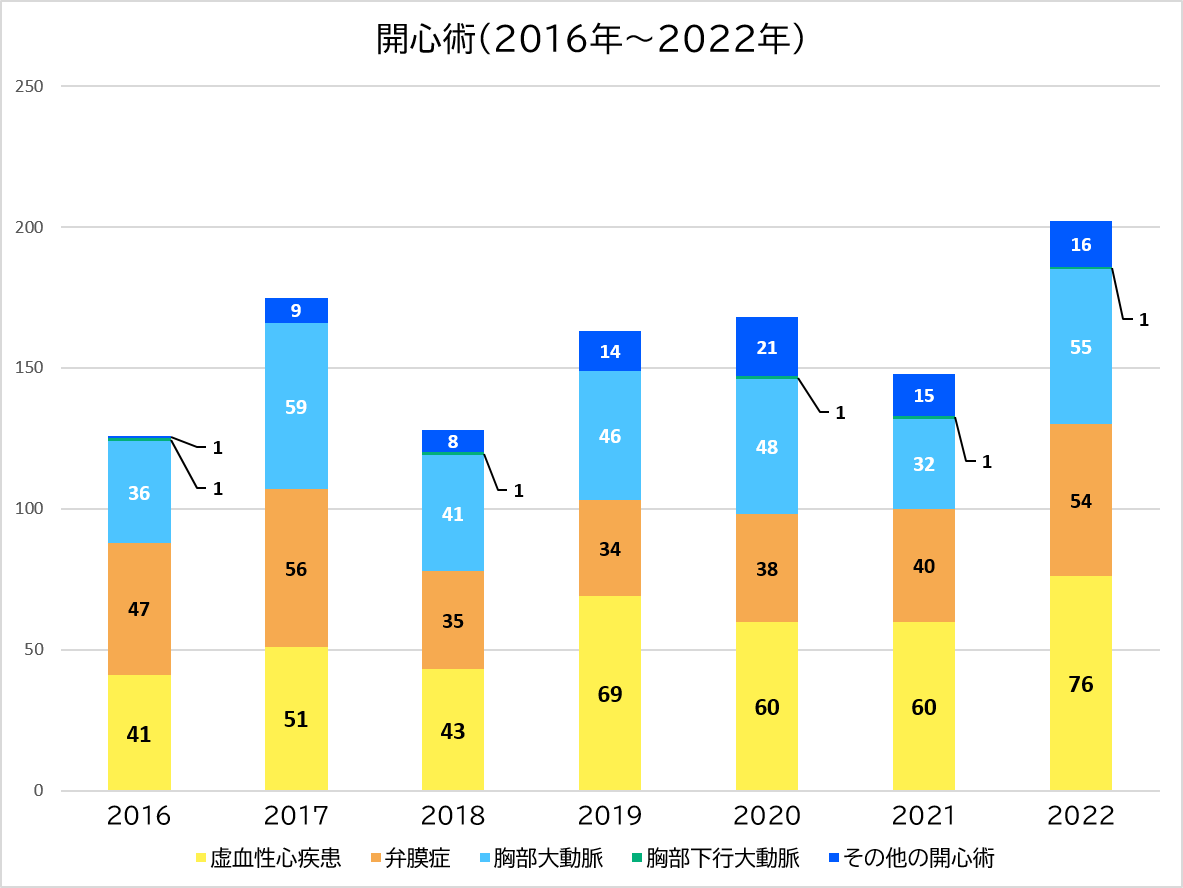
年度別総手術件数
開心術